Introducción
En materia de salud pública, durante este sexenio se han realizado cambios importantes en cuanto a la provisión y prestación de servicios y medicamentos a la población sin seguridad social: la desaparición del Seguro Popular, la creación del Insabi en el 2019, y luego su desaparición y sustitución por el IMSS-Bienestar.
En este sentido, el 31 de agosto de 2022, se publicó en el DOF el “Decreto por el que se crea el organismo público descentralizado denominado Servicios de Salud del Instituto Mexicano del Seguro Social para el Bienestar (IMSS-BIENESTAR)“, como un organismo público de la Administración Pública Federal no sectorizado, con personalidad jurídica, patrimonio propio y autonomía técnica, operativa y de gestión, En esta acción, se argumentó que el objetivo es brindar atención médica y hospitalaria, integral y gratuita, bajo criterios de universalidad e igualdad a todas las personas que no contaban con seguridad social.
Se argumentó que esta cambio permitiría ahorrar y evitar duplicidad de funciones en las instituciones públicas, pues el propósito de ambos era llevar atención médica a la población sin seguridad social. El IMSS-Bienestar depende de los recursos del IMSS y es antecedido por su desarrollo de más de cuatro décadas.
Posteriormente, e 29 de mayo de 2023, se publicó en el Diario Oficial de la Federación el “Decreto por el que se reforman, adicionan y derogan diversas disposiciones de la Ley General de Salud para regular el Sistema de Salud para el Bienestar“. El artículo 7 establece la colaboración de IMSS-BIENESTAR con la Secretaría de Salud para brindar gratuitamente servicios de salud, medicamentos e insumos a personas sin seguridad social, en el marco del Sistema de Salud para el Bienestar. La reforma también permite acuerdos de coordinación entre IMSS-BIENESTAR y las entidades federativas para la prestación gratuita de servicios a personas sin seguridad social, donde IMSS-BIENESTAR puede asumir directamente la función de ofrecer servicios de salud a esta población.
Con esta reforma se continúa la “federalización” de los sistemas de salud estatales (iniciada previamente bajo el Insabi); lo que implica que los estados adheridos transfieran su infraestructura física y personal al Instituto Mexicano del Seguro Social (IMSS) para que, a través de esta entidad, se proporcionen servicios de salud a la población sin seguridad social. En este ejercicio, los recursos presupuestales provendrán de la Federación como fuente de financiamiento.
Proceso legislativo
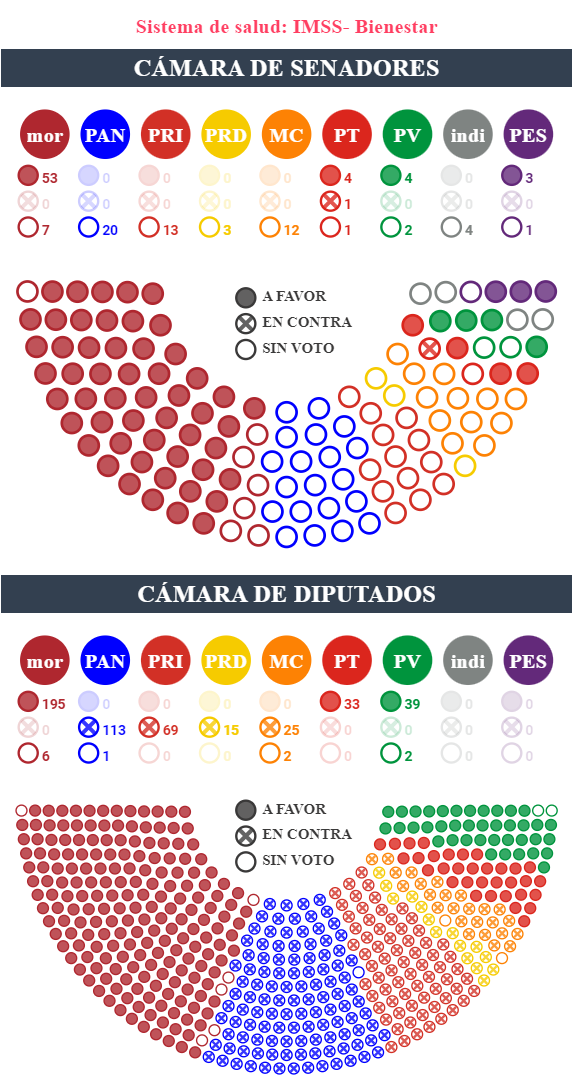
El 25 de abril del 2023 se presentó en la Cámara de Diputados una Iniciativa con diversas modificaciones a la Ley General de Salud, con el objetivo consolidar al IMSS-Bienestar como responsable de la prestación de servicios de salud a personas sin seguridad social, otorgando la facultad de organizar, operar, supervisar y evaluar dichas acciones.
A la iniciativa se le dispensaron todos los trámites y se puso a discusión y votación de inmediato: fue aprobada con 267 votos a favor y 222 en contra en la Cámara de Diputados. Posteriormente, se remitió al Senado y fue turnada a las Comisiones Unidas de Salud y de Estudios Legislativos, Segunda, para su estudios y dictaminación. El 28 de abril, se aprobó con 64 votos a favor y 1 en contra en la Cámara de Senadores. Finalmente, fue remitida al Ejecutivo Federal y publicada en el Diario Oficial de la Federación el 29 de mayo del 2023.
Relevancia pública del tema
La falta de acceso a los servicios de salud afecta a más de 50 millones de personas, un aumento de 30 millones desde 2018, según datos del Coneval. Esto significa que en México, 64.7 millones de personas no contaban con seguridad social y la mayoría de la población empleada trabaja en el sector informa: según el INEGI en 2022, había 32.2 millones de personas empleadas en este sector, lo que constituyó el 55.1% de la población ocupada. De ahí que esta reforma sea sumamente importante, pues impacta directamente a las personas que no cuentan con seguridad social en el país en el acceso a servicios de salud pública.
En 2022, el IMSS-Bienestar como programa tenía 11.6 millones de beneficiarios en 19 entidades federativas, llevando servicios médicos de primer y segundo nivel de atención a 11.6 millones de personas; siendo Chiapas, Veracruz, Oaxaca y Puebla los estados con mayor número de personas beneficiarias. Actualmente, el IMSS-Bienestar ofrece sus servicios en 23 de los 32 Estados del país.
El gran reto de este nuevo órgano público descentralizado es llegar a más entidades y a más personas sin perder la efectividad y calidad en el proceso.
Ante estas preocupaciones, el Presupuesto de Egresos de la Federación de 2023 reportó que se asignarían 17% menos recursos al IMSS-Bienestar como programa, lo cual resulta preocupante si se planea que se alcance a todas las entidades. A esto debemos sumar la crisis por desabasto de medicamentos que ha aquejado a todas las entidades, respecto a este programa, en 2022, de las 2.4 millones de recetas presentadas no se surtieron efectivamente el 10.4%.
Consideraciones sobre la calidad del proceso legislativo
Aunque aborda un tema de gran relevancia para la mayoría de la población, la definición del problema público en la propuesta es general y carece de estructura. Se exploran escasas alternativas y solo se justifica la solución propuesta. Antes de la transición del Insabi al IMSS-Bienestar, el último programa experimentó un declive en sus indicadores operativos, como el número de consultas, equipamiento e infraestructura, y solo tenía presencia en 19 estados. No se había demostrado como un modelo de administración de la salud superior al Insabi, por lo que su generalización a nivel nacional carecía de justificación.
El tema fue debatido en círculos limitados, con un impacto restringido en la opinión pública, y la propuesta no se comunicó de manera suficiente antes de su aprobación. El proceso careció de análisis y discusión, con documentación inadecuada o inexistente sobre cómo, cuándo y por qué se llegó a la propuesta. Se omitieron trámites, y la propuesta fue sometida a votación el mismo día de su presentación, evidenciando la ausencia de participación de amplios sectores de la sociedad.
En este sentido, para la aprobación de esta reforma no se realizó ningún ejercicio de parlamento abierto o metodología participativa de discusión. Por otra parte, la calidad del debate se vio polarizada debido a que esta reforma reconoció implícitamente el fracaso del Insabi, instituto ampliamente respaldado por la coalición mayoritaria y el gobierno federal.
Los argumentos en contra se concentraron en la falta de claridad sobre la intervención de los centros de salud en las entidades federativas, la reducción en la esperanza de vida pese al presupuesto invertido en salud durante este sexenio, así como el aumento de personas sin acceso a la salud (pasó de 20 a 50 millones de personas) y la poca garantía de transparencia sobre la administración de los recursos. Mientras que los argumentos a favor defendieron esta reforma como la vía única para la consolidación de Sistema de Salud para el Bienestar, con una fiscalización abierta para la Secretaría de Hacienda y Crédito Público y las entidades federativas que quisieran participar, sin que esto signifique a nivel local se reduzcan los recursos.
En cuanto a la evaluación de impacto presupuestario, se identifica un presupuesto por rubros generales, con reglas de operación y esquemas de evaluación poco detallados. En el ámbito de la técnica legislativa, la exposición de motivos y la redacción de los artículos están alineadas de manera clara. Sin embargo, los transitorios son generales para todos los artículos planteados, y su relación con el contexto y el cambio propuesto es ambigua.
En lo que respecta a la calidad y estructura argumentativa, los dictámenes analizados presentan argumentos poco fundamentados, basados en creencias y lugares comunes. No se observa un análisis exhaustivo que considere contextos diversos, utilice evidencia y datos verificados.
Conclusión: balance de derechos
El derecho universal a la salud debe ser garantizado por el Estado, asegurando servicios médicos y medicamentos de calidad de forma gratuita para quienes carecen de seguridad social. En este sentido, consideramos necesario avanzar hacia la desvinculación de este derecho de la situación laboral de las personas y dirigirnos hacia un sistema universal de salud pública en México. Sin embargo, la legislación actual (al igual que el Insabi en su momento) genera incertidumbre sobre la estrategia para lograr este objetivo. En este contexto, identificamos los siguientes spectos que, hasta el momento, indican retrocesos en los derechos relacionados con la salud:
La legislación actual resulta en la pérdida de competencias y experiencia a nivel local, lo que podría llevar a pasar por alto las necesidades específicas de cada región al carecer de conocimiento contextual.
Es fundamental separar el acceso a la salud de las personas de las fluctuaciones político-electorales, ya que hasta ahora, las modificaciones en el sistema de salud para aquellos sin seguridad social han estado estrechamente ligadas a consideraciones políticas. Es decir, la decisión de que los estados se adhirieran o no al Insabi (actualmente a través del IMSS-Bienestar) solía coincidir con la afiliación del gobierno estatal al mismo partido que está en el poder a nivel federal.
El modelo de salud del IMSS-Bienestar perpetúa divisiones y desigualdades en la calidad de los servicios de salud pública entre los mexicanos. Aunque se prevé un aumento del 2.2% (8 mmdp) en el presupuesto para instituciones como la SSA o el IMSS-Bienestar que atienden a los sectores desfavorecidos, los recursos asignados a instituciones como el IMSS, ISSSTE, Sedena y Marina, que atienden a la población asegurada, aumentarán significativamente en un 7.8% (45 mmdp). Esta disparidad resultará en que el gasto en salud para las personas con seguridad social sea un 68% mayor que el destinado a las no aseguradas, marcando la brecha más amplia desde 2007.
El aumento en gasto de salud se ha distribuido de manera diferenciada entre clases sociales.En 2022, tras superar la pandemia, los hogares más pobres del país dedicaron el 4.2% de sus ingresos a obtener servicios de salud, un incremento de 1.3 puntos desde 2018. Este sector de la población es el que más ha tenido que destinar a gastos de salud en relación con sus ingresos.
Además, se observa una limitación en el acceso a la información y una falta de atención a la protección de datos personales. La información sobre fideicomisos y enfermedades catastróficas ha desaparecido, y la sostenibilidad financiera y los mecanismos de rendición de cuentas no están claros.
Con esta reforma, se reconoce implícitamente el fracaso del Insabi y confirmó las advertencias formuladas durante la transición de 2018; donde al tiempo que se señaló las deficiencias del Seguro Popular (por ejemplo, corrupción, falta de mecanismos de fiscalización a las entidades, desabasto de medicinas y servicios deficientes generalizados para las personas usuarias), se subrayó que su reemplazo sin un plan y presupuesto definidos para brindar servicios de salud a la población sin derechohabiencia sería un error que terminaría afectando a las personas más vulnerables. Al día de hoy, no solamente seguimos con servicios insuficientes, sino que también hay personas previamente cubiertas por programas anteriores sin acceso a atención médica.
Frente a ello, la consolidación del nuevo órgano público debe ir acompañada de un diagnóstico integral para abordar los problemas sistémicos del sistema de salud mexicano y mejorar la atención para todos, independientemente de su seguridad social. Sin embargo, la propuesta actual no aborda de manera efectiva desafíos persistentes, como el desabasto de medicamentos y la falta de insumos e infraestructura médica, ni prioriza las condiciones laborales del personal médico para garantizar un acceso de calidad a la atención médica. La suficiencia presupuestaria es esencial para mantener y mejorar la amplitud y calidad de los servicios médicos, así como para proporcionar condiciones dignas para el personal de salud en los diversos centros médicos.
Mientas que la OMS sugiere a los países destinar al menos el 6% del PIB para fortalecer sus sistemas de salud pública, la reforma en el sistema de salud genera incertidumbre sobre la capacidad del IMSS-Bienestar para avanzar hacia un sistema de salud público universal y atender los enormes problemas de salud, dada la falta de recursos y evidencia que respalde que tendrá una gestión más efectiva que la del desaparecido Insabi.